膵 臓
膵臓がん
● 疫学
膵がんは難治癌のひとつです。最新の統計では、年間4,2000人余りが膵臓がんと診断され、年間3,7000人が亡くなっており、5年生存率は8.5%となっています。(国立がん研究センター発表)
ただし、膵がんであっても、手術が行われた方の5年生存率は31%(2012年~2015年に手術された方の統計)であり、手術により生存率の向上が期待できます。当科では、手術の前(術前化学療法)、手術の後(術後補助化学療法)に抗がん剤治療を行うことで、以前と比べてさらに生存率は向上しています。
● 膵臓の位置、はたらき
膵臓はみぞおちの少し下、胃のうしろ側(背中側)にある臓器で、胃、十二指腸、肝臓、脾臓に囲まれています。その形から、おたまじゃくしに例えられ、頭部、体部、尾部に分けられます。(図1)

膵臓には2つの重要な機能があります。内分泌機能と外分泌機能です。
① 内分泌機能
膵臓ではさまざまなホルモンが作られます。最も代表的なのが、血糖値を下げる働きをするインスリンです。そのため、膵臓がんでは糖尿病を合併することが多くなります。 そのほかに、血糖値をあげるグルカゴンや、ソマトスタチン、VIPと呼ばれるホルモンも作ります。
② 外分泌機能
『膵液』という、タンパク質、脂肪、炭水化物の消化を助ける消化液を分泌します。分泌した消化液は十二指腸へ流れますが、膵臓がんによって分泌が不十分になると、食べ物の消化ができず、体重減少や下痢が起こります。
● 症状
膵がんは初期には無症状のことが多いため、早期発見が難しいと言われています。膵管がんが進行してくると、腹痛(上腹部痛、腰背部痛)、黄疸、体重減少などの症状がでてきます。(図2)また、糖尿病は膵臓がんの6~8割に合併するとされています。特に、急に血糖コントロールが悪くなった方にエコーやCT検査をすると膵臓がんが発見されることが増えてきています。

● 検査、診断
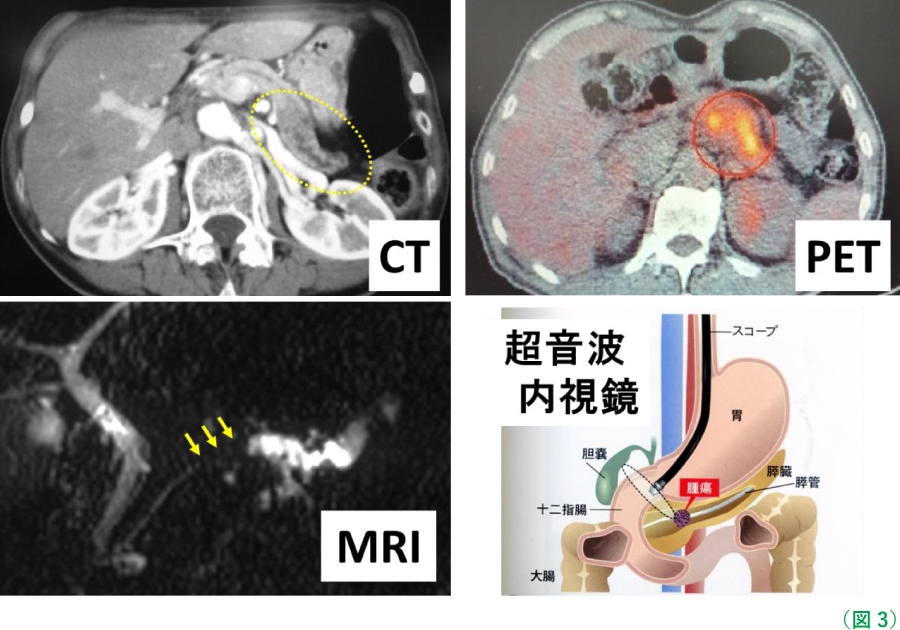
膵がんが疑われれば、超音波内視鏡検査を用いて細胞や組織を採取し、顕微鏡で診断します(病理検査)。また、腫瘍マーカー(CEAやCA19-9 など)を測定し、CT、MRI、エコー、PET検査を行って膵臓のまわりへの癌の拡がりや転移の有無を調べます。 (図3)当院ではそれぞれ最新の機器を用いて10mm以下の小さな病変も見逃すことなく診断しています。
● 治療方法
膵臓がんと診断されれば、転移の有無や、膵臓のまわりへの血管(動脈、門脈)への拡がりの有無、程度によって「切除可能膵がん」「ボーダーライン膵がん(切除可能境界膵がん)」「切除不能膵がん」に分類し、それぞれに合った治療方針を決定します。(図4)

① 術前化学療法
膵臓がんは手術ができても、その後に再発することが多く、「治らないがん」といわれる理由でした。近年、手術をする前に化学療法(抗がん剤)や放射線治療を行うことで、がんの周囲への拡がりを食い止め、顕微鏡レベルのがん細胞の取り残しをなくす試みがされ、良好な結果が得られるようになってきました。すなわち、術前化学療法(抗がん剤)を行った後に手術をすることで、術後再発が減少してきています。 切除可能膵がんに対しては、術前化学療法として一般にゲムシタビン塩酸塩やティーエスワンといった抗がん剤を併用で行います。一方、 切除不能膵がんの診断となっても、ゲムシタビン塩酸塩とナブパクリタキセル(商品名:アブラキサン)を併用する方法や FOLFIRINOX 療法という方法でがんを縮小させることで手術が可能となることがあります。
② 術後補助化学療法
さらに手術後の再発を予防するために、手術の後になるべく早くティーエスワンやゲムシタビン塩酸塩による化学療法を行います。現在、一般的に6か月間行います。
③ 手術
膵頭部の膵臓がんに対しては膵頭十二指腸切除術(図5)、膵体部や膵尾部のがんに対しては膵体尾部切除術 (図6)を行います。頭部から尾部まで広がった癌に対しては膵全摘出術を行うこともあります。


膵臓手術における
兵庫医大肝胆膵外科の
取り組み
膵のう胞性腫瘍
● 疫学
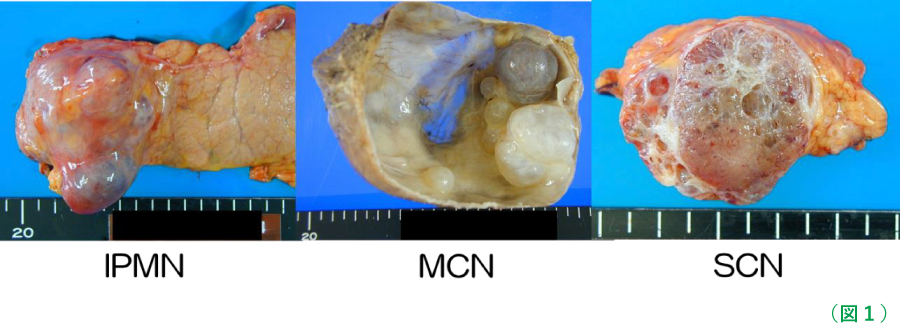
膵のう胞とは、膵臓にできる様々な大きさの「袋」のことです。いくつかの種類がありますが、問題なのは、膵のう胞性腫瘍のうち、悪性となる(すなわち、「がん」となる)病気が存在する、ということです。代表的なものに、膵管内乳頭粘液性腫瘍(IPMN;Intraductal papillary mucinous neoplasm )、粘液性嚢胞腫瘍(MCN;Mucinous cystic neoplasm)、漿液性嚢胞腫瘍(SCN;Serous cystic neoplasm )があります。(図1)また、同様の腫瘍に充実性偽乳頭状腫瘍(SPN;Solid pseudopapillary neoplasm )というものもあります。
【膵管内乳頭粘液性腫瘍(IPMN)】
膵のう胞性腫瘍で最も頻度が多いのが膵管内乳頭粘液性腫瘍(IPMN)です。膵液が流れる「膵管(すいかん)」から発生するのう胞性腫瘍で、がん化することがあります。 膵管のどの部位にできるかにより、主膵管型、分枝膵管型、およびその両方の混合型、の3つに分類されます。(図2)
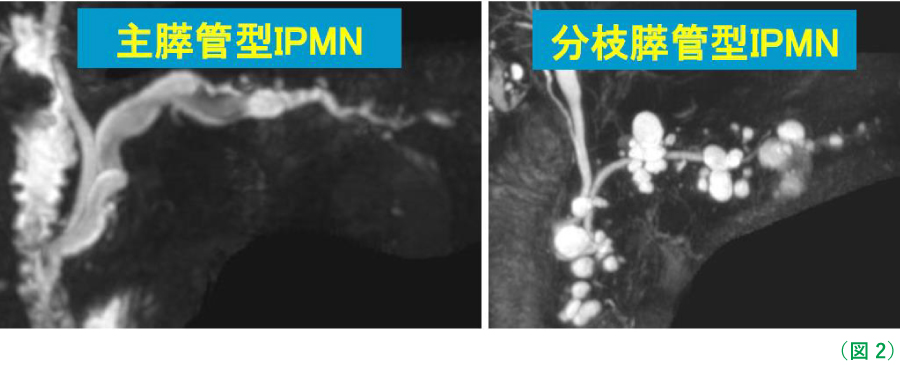
主膵管型IPMNは悪性度が高く、70%にはがんを認めるため、診断されれば手術が勧められます。一方、分枝型IPMNの悪性度は10〜30%とされており、良性と判断できれば経過観察を行います。しかし、経過観察中にがん化することがあるため、定期的な経過観察を行い、がんの可能性が疑われれば手術が勧められます。
分枝型IPMNのがん化を予測する因子として、腫瘍の中に『壁在結節』というイボのようなものが出現し、かつ、その高さが5mm以上であることが挙げられます。(図3)また、 IPMNは術後5年以上経過してから再発することがあり、長期の経過観察が必要です。

【粘液性嚢胞腫瘍(MCN)】
40歳~50歳台の女性に好発するのう胞性腫瘍で、多くは膵体尾部にみられます。(図4)IPMNと同様、がん化することがあり、MCNと診断されれば手術が勧められます。

【漿液性嚢胞腫瘍(SCN)】
IPMNやMCNと異なり、漿液を含んだ小さなのう胞が集まってできる腫瘍で、がん化することはないと考えられています。そのため、基本的には経過観察ですが、まれに大きくなって腹痛や黄疸を来すことがあり、その際には手術が勧められます。
【充実性偽乳頭状腫瘍(SPN)】
10〜30歳台の若い女性に好発する腫瘍で、比較的予後良好とされていますが、稀に転移することも報告されており、診断されれば手術が勧められます。
● 症状
無症状で、偶然に行った検査で発見されることが多く見られます。IPMNは、粘液を産生します。その粘液が原因で主膵管の閉塞が起きると、急性膵炎を来すことがあります。また、悪性の場合、膵がんと同様に、腫瘍による胆管の圧排により黄疸を認めたり、腹痛・嘔吐・体重減少などの症状を生じることもあります。膵がんと同様に、膵機能が低下して、高血糖を指摘されて発見されることがあります。
● 検査、診断
検診時の超音波検査、CTやMRで偶然に発見されること多いです。良悪性の診断には、超音波内視鏡検査(EUS)などを行います。
● 検査、診断
のう胞性膵腫瘍が疑われれば、上記の検査により診断します。 IPMNでは悪性が疑われたり、腹痛や黄疸などの症状があれば手術を行います。良性と判断できれば、半年毎に超音波内視鏡検査やCT、 MRIなどで定期的な経過観察を行います。MCN、SPNと診断されれば全例に手術が勧められます。SCNの場合は経過観察を行います。しかし、大きい症例で腹痛や黄疸などの症状があれば手術が勧められます。
のう胞性膵腫瘍の手術では、悪性度が低いと考えられれば、できるだけ膵臓機能を温存したり、腹腔鏡を用いた低侵襲手術を積極的に行っています。兵庫医科大学では、膵のう胞性腫瘍に対しても、外科 ・内科・放射線科によるカンファレンスを毎週行っており、膵のう胞性腫瘍の患者さんひとりひとりに対し、治療方針を連携して決定しています。当院ではこれまで、IPMNをはじめ、MCN、SCN、SPNの患者さんについても多数の治療経験がありますので、是非ご相談ください。
膵神経内分泌腫瘍(p-NET)
● 疫学
神経内分泌細胞が腫瘍になったものを神経内分泌腫瘍(neuroendocrine tumor:NET)といい、その多くは膵臓と消化管に発生します。 年間人口 10万人あたり3〜5人に発生する比較的稀な腫瘍です。細胞の増殖能力(Ki-67 指数と核分裂数)によってNETと神経内分泌癌(neuroendocrine carcinoma:NEC)分類されます。さらに、 NETは悪性度によってNET-G1、NET-G2、NET-G3の3つに分類されます。膵神経内分泌腫瘍(p-NET)は、ホルモンが過剰に作られる機能性p-NETとホルモンによる症状を認めない非機能性p-NETに大別されます。 また、稀ですが遺伝が発生に関与している場合もあり(多発性内分泌腫瘍症 1型、フォンヒッペルリンドウ病など)、専門的な診断が必要です。
● 症状
機能性p-NET は、 過剰に作られるホルモンの種類によってインスリノーマ、ガストリノーマ、 VIP オーマ、グルカゴノーマ、セロトニン産生腫瘍、ソマトスタチノーマに分類され、低血糖や高血糖、消化性潰瘍、下痢など様々な症状を認めます。非機能性p-NETは特に症状を認めず、検診などで偶然発見される場合や、進行すると腹痛や黄疸などの症状を認める場合があります。
● 検査、診断
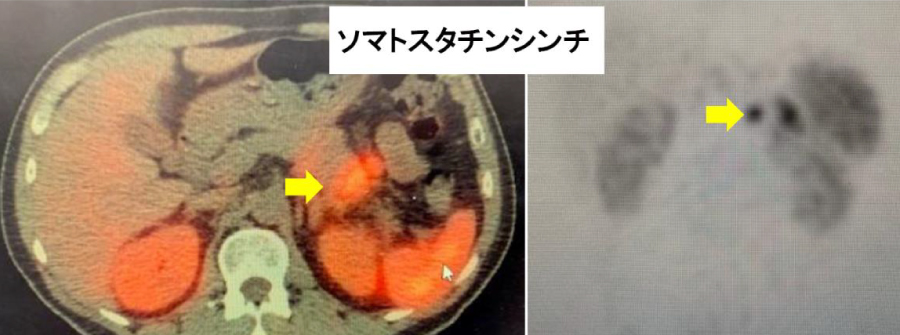
血液検査、尿検査にて、ホルモンの値を調べます。また、腫瘍の大きさや広がりを調べるために、造影剤を用いたCT、MRIを行います。さらに、ソマトスタチン受容体に結合する標識を用いたPET-CTを行います。腫瘍の詳しい診断のために、腫瘍に針を刺して組織を採取する検査(腫瘍生検)を行います。
● 治療
p-NETの治療法としては手術による切除、薬物療法、局所療法などがありますが、切除が最も有効とされており、根治を望める唯一の治療となっています。 また、他の臓器に転移した場合でも、完全切除が可能なものには切除が推奨されています。完全切除ができない場合でも、減量手術による症状の緩和や予後の延長が期待できるとされており、分子標的治療薬などによる薬物療法や、肝動脈塞栓やラジオ波凝固などの局所療法を組み合わせた 集学的 治療を行います。